糖化血红蛋白(有时简称糖化),在英文里简写成 HbA1c, 或者A1c,是自我诊断是否有代谢综合征、糖尿病前期、特别是糖尿病时最为重要的指标之一,是一个公认的“金标准”。不过,所谓标准通常是指适用于广谱的人群。具体到每一个个体,比如你自己,你还需要进一步通过它来判断自己的情况。
如何自我分析?请阅读下面的分析,帮助自己建立起一个分析思路。

简单的说,糖化数值就是反应血液里血红蛋白被糖化的比例,如果比例高就说明过去这一段时间血液里的葡萄糖平均含量比较高,反之则表示葡萄糖平均含量较低。它通常反映了检测前 2~4个月的平均血糖水平,这个时间与你血液里血红蛋白的生命周期有关。
糖化血红蛋白数值是一个百分数,很显然,它不是血糖的数值。它是一个与平均血糖数值具有高度相关性的数值。它是一个“间接”的指标。
血糖值与糖化值的关系
下面的对照表是一个比较流行的糖化血红蛋白与平均血糖数值之间的换算表,可以用来简单的估算自己的血糖平均值。左侧是:糖化血红蛋白(%);右侧是平均血糖值 (豪摩尔/升)。
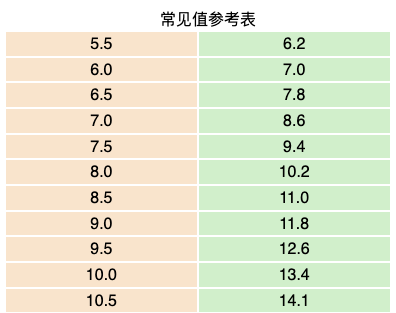
这个对照关系(严格意义上讲是相关性)是如何得出的?下面的图片来自一组临床研究中采集的数百人的空腹血糖值(Y轴)和实验室检测出的糖化(X轴)数据的分布关系1。我们可以简单看出,它们其实并不是排成一条直线,而是一群分散开的点。
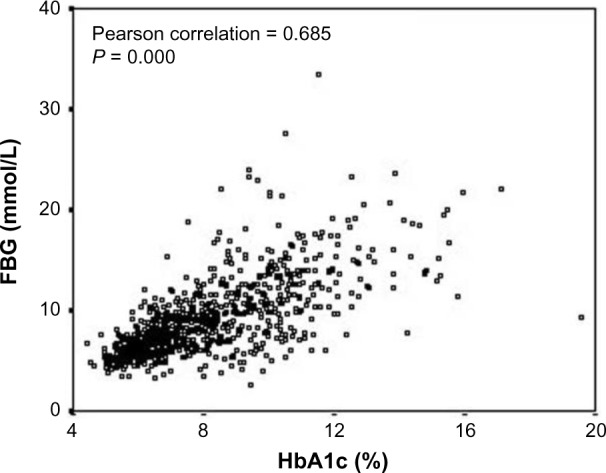
这些点的分布并不是一条线,但还是很有规律的。从数据分析的角度完全可以画出一条直线来说明它们二者之间的关系,也就是血糖值=一个初始值+一个系数 X 糖化值,如下图红色回归线所示。如果我们知道了糖化值,那么就可以大致推算出血糖值了。
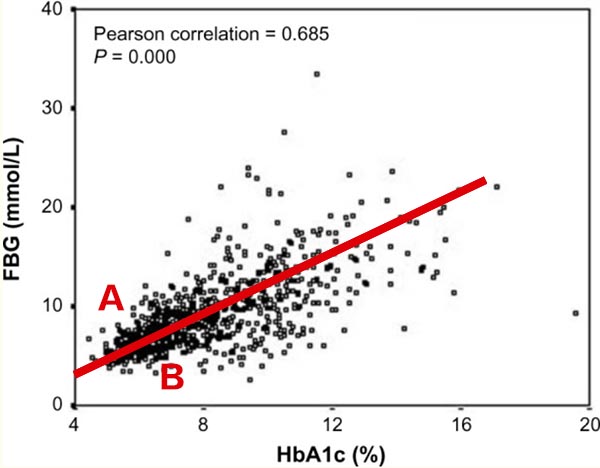
如果只简单的用回归分析,那么我们得出的结论只是一个大致的情况。重返人生网站也给大家提供了一个简单易用的糖化血红蛋白转换血糖平均值的小工具,欢迎大家使用和收藏。
但是如果我们碰巧处于上图中A点和B点的位置,那么糖化数值可能会“误导”自我评估。
比如处于A点的人,他的糖化数值很低,可能只有5.7%,但他的平均血糖已经超过警戒线了。如果他碰巧只检测了糖化,那么他可能会忽略自己已经存在的高血糖状态了。
处于B点的人则恰恰相反,糖化可能显示6.5%,几乎可以归纳为糖尿病了,但实际情况可能是某种原因导致了糖化偏高,而真正的平均血糖却并不高,他离糖尿病还有一段距离。
为什么不测试血糖,反而去“数”血红蛋白的被糖化的比例?
传统的空腹血糖(FPG)、随机血糖及糖耐量试验(OGTT)负荷后两小时血糖(2hPG),由于存在个体变异度高、重复性差、受进餐和体力活动影响大、需要计时等缺点,限制了糖尿病诊断和筛查效率。
从实际的角度,我们不大可能很频繁的去抽血然后试图用这些数据来还愿血糖的平均值。所以即便是糖化代表血糖平均值有误差,但是这是一种经济又实用的方法。
糖化数值在什么范围需要重视?
自 1968年Rahbar在糖尿病患者的红细胞中首次发现HbA1c至今已 40多年了,2011年世界卫生组织(WHO)也正式推荐HbA1c 6.5%作为糖尿病的诊断切点,即从诊断和筛查角度,糖化高于6.5%的人患糖尿病的可能性非常大。
但是任何诊断切点都具有一定的漏诊率和误诊率,但从卫生经济学角度考虑,6.5%在诊断准确性和实施的成本效益之间形成良好的平衡作用。
任何引起血红蛋白数量与质量变化的因素都会干扰结果,因素包括: 血红蛋白病、衍生血红蛋白、红细胞生存周期的异常及药物等。有些干扰因素及干扰程度取决于所采用的测定方法 , 而有些干扰无论采用何种方法都无法克服。
糖化水平的种族差异、不同人群、不同年龄段的诊断切点及有效性等方面仍存在较多争议。2014年美国糖尿病协会指南中指出糖化在诊断青少年人群糖尿病方面的研究数据不足,不能确定6.5%的切点。
亚裔人群中糖化切点的分歧则更为明显。 Kumar等认为糖化6.5%标准作为印度人群糖尿病诊断切点具备最佳特异性和阴性预测值;而Mohan等认为以糖化≥6.0%为切点识别印度新诊断糖尿病的准确率可高达90.2%~ 95.5%。2
Tankova等推荐糖化6.1%作为日本人群糖尿病的诊断切点。Lee等报道的韩国人群诊断糖尿病的最佳切点为6.1%。
中国也开展了一系列糖化筛查和诊断糖尿病最佳切点值的大样本人群横断面研究,且几乎都采用了高压液相法检测糖化,大部分采用OGTT作为糖尿病诊断“金标准”进行比对,分析受试者操作特征(ROC)曲线截取理想切点。
如以6.2%为切点,特异性已达91.4%~95.8,敏感性波动在55.0%~69.8%;
如以6.3%为切点,特异性更高91.9%~97.8%,而敏感性偏低至46.9%~66.9%。
这说明如果以6.2% ~6.3%作为诊断切点,不亚于以≥ 6.5%为切点的美国糖尿病协会标准的特异性(92.7%~ 99.1%),误诊率在 2%~8%之间,可能更适合作为中国人糖尿病的诊断切点。
在糖尿病高危人群中, 6.3%诊断切点要明显优于空腹血糖值7.0 mmol/L和糖化6.5%。
国内部分研究提示在高血糖人群中6.4%或6.5%以上的患者视网膜病变患病率急剧增加,但尚缺乏大样本人群糖化与糖尿病慢性并发症的对比研究。
我自己该怎么判断

上面说的切点其主要目的是针对医疗机构和宏观管理层面的,是要兼顾检测结果的准确度和误诊率。但是对于个体而言,这个数值,例如6.5%,仍然只能供你参考。
如果你的血糖处于6.5%,这说明你一定得了糖尿病吗?不一定!你需要通过其他的检验来确认。
如果你的血糖处于5.7%,这就表明你可以高枕无忧了吗?肯定不是!下面的插图是2016年某个临床研究的数据直方图,表明在糖尿病患者中仍然有少部分人的糖化数值低于6.5%,其中甚至有人的数值低于5%,尽管这个比例很少。
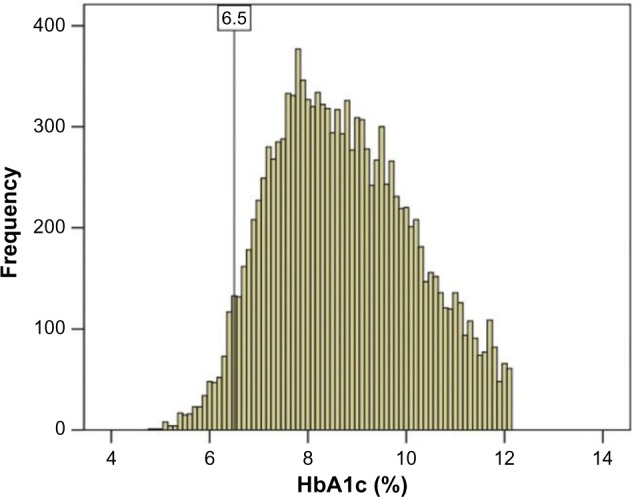
一般的医院都会给出4~6%的参考值,即大多数健康的人的糖化所处的区间。无论你的数值处于还是高于这个区间,都不能完全肯定你没有代谢综合征甚至糖尿病。你需要结合过往的数据,以及其他的诊断数据来分析。
2009年国际专家委员会指出糖化6.0%~6.4%的人群是发展为糖尿病的高危人群,建议及早进行干预。基于NHANES数据的5年糖尿病发病预测模型显示,基线5.7%~6.4%预示着未来糖尿病总数的47%(包括新发糖尿病和已有糖尿病),5.5%~6.4%则囊括未来糖尿病的70%。
2010年美国糖尿病协会报告中将5.7%~6.4%,与单纯空腹血糖受损和、或糖耐量受损人群并列为糖尿病高危人群。国内横断面研究显示HbA1c识别糖尿病前期的最佳切点在5.6%~6.1%左右,但特异性较低(66.7%~ 73.9%)。
最后,给大家一个比较受到认可的参考值范围,供大家分析自己的糖化水平与血糖关系:
- 正常/Normal: 糖化血红蛋白(HbA1c) < 5.7%
- 糖尿病前期/Prediabetes: 5.7% <糖化血红蛋白(HbA1c) < 6.4%
- 糖尿病/Diabetes: 糖化血红蛋白(HbA1c) > 6.5%
参考文献:本文中关于糖尿病切点的历史和现状部分参考了(1)Significance of HbA1c Test in Diagnosis and Prognosis of Diabetic Patients,www.nih.gov,点击访问原文;(2)《HbA1c诊断糖尿病的关键问题:诊断切点及与糖尿病筛查和预防》,医脉通,点击访问原文。








很精彩!